La pseudoexfoliación (PSX) es un síndrome sistémico de causa desconocida, descrito por Lindberg en 1917, en la que hay un acúmulo de sustancia fibrilar específica que afecta al ojo y otros tejidos, abarcando entre 60 y 100 millones de personas en el mundo (hasta un 40 % de los mayores de 60 años según zonas) y siendo responsable del 25 % de los GAA (Glaucoma de Ángulo Abierto). Su incidencia se ve incrementada en el doble cada década desde los 50 años. De los diversos tipos de glaucomas de ángulo abierto que existen, el glaucoma pseudoexfoliativo es uno de los más diferenciados, constituyendo entre un 20-25% de los glaucomas de ángulo abierto según las series.
Dentro de España, la zona sur de Galicia es de las que presenta mayor frecuencia (tabla 1). Y más que un tema de salud, es muy interesante como dato etnográfico, ya que es también muy frecuente en países nórdicos, sugiriendo así una relación genética. A pesar de la investigación realizada, su causa aún se desconoce. Probablemente sea una etiología multifactorial, en la que uno de los factores más destacados sea la genética, ya que se ha observado un aumento de prevalencia en gemelos monozigóticos, una agregación familiar, HLA comunes y agregación demográfica. Parece que sigue una herencia autonómica dominante con penetrancia incompleta y los dos locus más implicados son 2p16 y 2q35-36, siendo el gen principal el LOXL1 (lysyl-oxidasa like protein 1) (Lemmela, Hewitt, Thorfeison).
| PSX | Moreno, Vigo 1989 | Viso, Salnés 2010 (n=619) | Sevillano, Pontevedra 2007 (n= 308) |
| Asintomática | 18,2% (mayores de 60 años) | 6,5% (mayores de 40 años) | 11,0 % (mayores de 40 años) |
| En cirugía de catarata | 28,7% | 30,1% | |
| Glaucomas Quirúrgicos | 44,4% | 42, 6% | |
| Glaucomas | 19,6 % | 25,8% | |
| Con facodonesis (debilidad de anclaje del cristalino) | 10% | 11,3% |
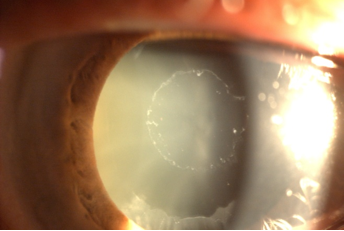
Su principal asociación en el ojo es el glaucoma (la probabilidad de desarrollar glaucoma en 10 años es del 45%), pero repercute en otras estructuras oculares dando lugar a sinequias posteriores, alteraciones corneales, subluxaciones del cristalino y debilidad zonular… contribuyendo todo ello a un mayor fracaso en la cirugía de catarata. En la siguiente imagen vemos el típico aspecto de ceniza o «caspilla» sobre la superficie anterior del cristalino.
Y al ser sistémico, esta sustancia también se deposita en el tejido conectivo de otros órganos, como hígado, corazón, pulmón, etc., existiendo un aumento de morbilidad al relacionarse con:
-aneurismas de aorta abdominal
-infarto agudo de miocardio
-accidente isquémico transitorio cerebral
-angina de pecho
-otros: prolapso uterino, enfisema pulmonar, sordera, alzheimer
El glaucoma suele ser una enfermedad lenta y progresiva; sin embargo el glaucoma pseudoexfoliativo (GPSX) posee unas características que le diferencian claramente del como son: evolución en picos tensionales, fluctuación acentuada de la curva diurna de presión intraocular (PIO), aumento de la PIO al provocar midriasis, rápida progresión del daño del nervio óptico y por tanto de la alteración campimétrica o PIO + altas que en el GAA. El adelgazamiento de fibras nerviosas precede a la alteración de la campimetría y a cambios detectables en la papila hasta 6 años antes , motivo por el que el seguimiento debe ser más estricto.
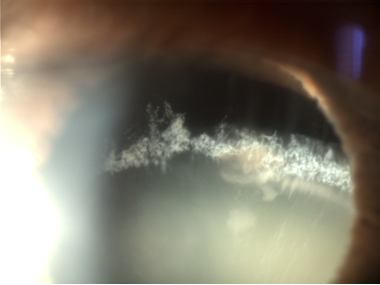
Subluxación de cristalino en la que podemos apreciar material pseudoexfoliativo en la zónula.
La Finnish Evidence-based Guideline for Open-Angle Glaucoma, aconseja seguimiento cada 6 meses con Campo Visual, e incluso si la presión alcanzada es más alta que la objetivo (la presión objetivo inicial debería ser al menos un 20% inferior al rango de PIO previas) cada 3 meses.
El síndrome PSX es una enfermedad senil. La edad media de las series publicadas se sitúa en torno a los 70 años. Los casos más jóvenes están entre los 30-40 años. La frecuencia aumenta con la edad y no hay preferencia por sexo.
El síndrome es bilateral entre el 30% y el 75% de los pacientes. La incidencia de casos unilaterales que se hacen bilaterales es aproximadamente del 45% a los 10 años.
La PSX no da síntomas. Se diagnostica en examen oftalmológico con lámpara de hedidura y su repercusión con la tonometría, la gonioscopia (examen del ángulo camerular) el campo visual y el análisis del nervio óptico. Y por supuesto hay que realizar una detallada historia clínica atendiendo a síntomas generales e incluso neurológicos.
El tratamiento es el mismo que para el GAA, si bien responde peor a fármacos (entre ellos, la mejor elección son las prostaglandinas) y tiene más necesidad de cirugía.

